방광암 면역치료 최초 IL-15 초작용제 '안크티바'
- 최병철 박사
- 2025-11-20 17:29:43
-
가
- 가
- 가
- 가
- 가
- 가
- 최병철 박사의 노벨드럭 인사이트
- 비근침습성 방광암 치료에 새로운 가능성 제시
- 반응 지속성 제한·장기추적 자료 부족 등 숙제
- PR
- 전국 지역별 의원·약국 매출&상권&입지를 무료로 검색하세요!!
- 데일리팜맵 바로가기

2024년 4월 미국 FDA에서 유두종 유무와 관계없이 상피내암(CIS)을 동반한 BCG-불응성 비근육침윤성 방광암(non-muscle invasive bladder cancer, NMIBC) 성인 환자를 대상으로 BCG와 병용 사용하는 치료제로 승인됐다.
방광암은 전 세계적으로 흔한 악성 종양 중 하나다. 국내에서도 발생 빈도가 높은 암종으로 알려져 있다. 이 중 약 75%는 비근육침윤성 방광암(NMIBC)으로 분류되며, 초기 치료는 대개 경요도 방광 종양 절제술(transurethral resection of bladder tumor, TURBT)로 시작된다.
그러나 NMIBC는 60–70%의 재발률을 보이므로, TURBT 이후 방광 내 치료(intravesical therapy)가 질병의 재발을 억제하고 진행을 지연시키는 데 핵심적인 역할을 한다.
현재 방광 내 치료는 크게 두 가지로 구분되며, 하나는 BCG 요법을 기반으로 하는 면역치료, 다른 하나는 미토마이신 C, 젬시타빈, 에피루비신, 독소루비신 등으로 구성되는 화학요법이다.
BCG는 NMIBC의 표준 치료 중 하나이지만, 약 40%의 환자에서는 충분한 치료 효과를 보이지 못한다. 안크티바는 이러한 BCG-불응성 환자에서 방광 절제술을 피할 수 있는 새로운 치료 대안으로 개발됐다.
IL-15는 NK 세포와 CD8⁺ T 세포의 활성, 증식, 기억 형성에 관여하는 중요한 사이토카인이다. 안크티바는 IL-15 변형체와 IL-15Rα의 sushi(반복 단백질 구조) domain이 결합한 IL-15 초작용제(superagonist) 복합체를 통해 NK 세포, CD4⁺ T 세포, CD8⁺ T 세포의 활성을 강력하게 유도하며, 특히 종양 특이적 기억 T 세포 반응을 증폭시켜 항종양 면역반응을 강화한다.
임상시험에서 BCG 유지요법과 함께 안크티바를 투여받은 77명의 환자 중 62%(95% CI, 51–73)가 완전관해에 도달했다. 이 반응은 일부 환자에서 최대 47개월까지 지속됐다. 완전관해가 12개월 이상 유지된 비율은 58%, 24개월 이상 유지된 비율은 40%였다.
치료 스케줄은 방광 내 카테터를 통한 유도요법(6주간 주 1회) 후, 4, 7, 10, 13, 19개월째의 유지요법(각 3주간 주 1회)으로 구성된다. 3개월 시점에 완전 반응이 확인되지 않으면 두 번째 유도요법을 시행할 수 있으며, 25개월 이후에도 완전 반응이 지속되는 경우에는 25, 31, 37개월째에 추가 BCG 유지투여를 실시할 수 있다. 투여 시 약물 혼합액은 방광 내에 2시간 동안 유지한 뒤 배출한다.
안크티바 치료에는 몇 가지 중요한 주의사항이 있다. 방광절제술을 지연함으로써 전이성 방광암으로 진행할 위험이 존재하며, 배아–태아 독성 가능성이 보고되어 가임기 여성은 치료 중과 마지막 투여 후 최소 1주일 동안 피임이 필요하다.
흔하게 보고되는 이상반응으로는 배뇨곤란, 혈뇨, 빈뇨, 절박뇨, 요로감염, 근골격계 통증, 발열 및 오한 등이 있으며, 실험실 검사에서는 크레아티닌 상승과 칼륨 상승이 비교적 흔하게 관찰된다.
방광암(Bladder Cancer)이란 무엇인가?
방광암은 요로계에서 가장 흔히 발생하는 악성 종양 중 하나로, 소변을 저장하는 장기인 방광의 점막 상피세포에서 주로 기원한다.
전 세계적으로 방광암은 발생률과 사망률 측면에서 중요한 건강 문제를 야기하고 있으며, 특히 남성에서 높은 발생 빈도를 보인다. 방광암의 발생에는 흡연이 가장 강력한 위험 요인으로 작용하는 것으로 알려져 있다. 이 외에도 직업적 발암물질 노출, 만성 요로 감염 및 요로 결석 등이 발병과 연관돼 있다.
조직학적으로 방광암의 대다수는 요로상피암(urothelial carcinoma)으로, 전체 방광암의 약 90%를 차지한다. 요로상피암은 방광뿐 아니라 요관, 신우, 요도 등 요로 전반에 걸쳐 발생할 수 있는 특성을 지니고 있다.
이 외에도 만성 자극이나 염증과 관련된 편평세포암(squamous cell carcinoma), 드물게 선종 양상의 조직학적 특징을 보이는 선암(adenocarcinoma), 그리고 고도로 공격적인 생물학적 특성을 나타내는 소세포암(small cell carcinoma) 등 다양한 형태가 존재한다. 이러한 조직형의 차이는 임상적 경과, 치료 전략 및 예후와 밀접하게 연관되어 있어 진단 시 정확한 병리학적 분류가 필수적이다.
방광암의 병기 결정은 치료 방침 수립과 예후 평가에 있어 핵심적인 요소이다. 국제적으로 널리 사용되는 TNM 병기 체계는 종양의 침윤 정도(T), 국소 림프절 전이 여부(N), 및 원격 전이 여부(M)에 기반하여 병기를 구분한다.
특히 방광벽의 근육층 침윤 여부는 임상적 의사결정에서 매우 중요한 기준으로 작용한다. 종양이 점막층에 국한된 Ta 병기, 상피 내에서 편평하게 확산되는 상피내암(carcinoma in situ, CIS), 그리고 점막하층을 침범하나 근육층에는 도달하지 않은 T1 병기는 비근침윤성 방광암(non–muscle invasive bladder cancer, NMIBC)으로 분류된다.
반면, 종양이 방광 근육층을 침범하는 T2 병기부터는 근침윤성 방광암(muscle invasive bladder cancer, MIBC)으로 정의되며, 이후 주변 지방조직(T3) 및 인접 장기(T4)로의 침윤 여부에 따라 병기가 상승한다. 림프절 전이(N1–N3)와 원격 전이(M1)의 존재는 질병의 진행을 시사하며 전신적 치료 전략이 요구된다.
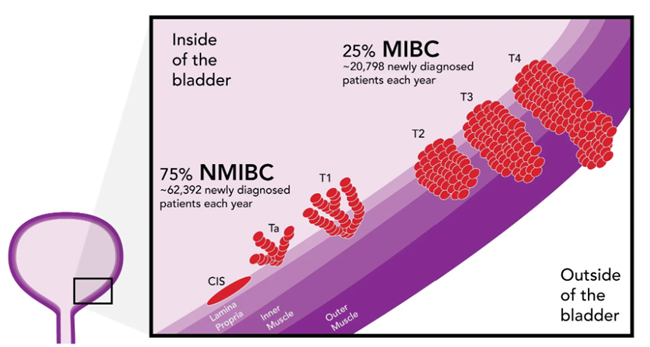
이와 같이 방광암은 조직학적 이질성과 침윤 정도에 따른 이분화된 임상 양상을 보이며, 병기 및 조직형은 환자의 치료 선택과 예후에 결정적인 영향을 미친다.
비근침윤성 방광암(Non–muscle invasive bladder cancer, NMIBC)은 무엇인가?
비근육 침습성 방광암(NMIBC)은 새로 진단되는 방광암의 약 75%를 차지하며, 병변이 주로 요로상피의 표층(Ta), 점막하층(T1) 또는 상피내암(CIS)에 국한되는 질환이다.
NMIBC는 즉각적으로 생명을 위협하는 경우는 드물지만, 높은 재발률과 적지 않은 진행 위험으로 인해 임상적으로 중요한 도전 과제로 여겨진다. 실제로 환자의 약 50~70%가 초기 치료 이후 재발을 경험하며, 최대 30%는 근육 침습성 또는 전이성 방광암으로 진행한다.
수십 년 동안 고위험군 NMIBC 환자에서 경요도 방광 종양 절제술(transurethral resection of bladder tumor, TURBT) 후 시행되는 BCG(Bacillus Calmette–Guérin) 치료는 재발과 진행을 효과적으로 억제하는 표준 치료로 자리매김해 왔다.
그러나 BCG 치료의 임상적 이점에도 불구하고 약 40%의 환자에서 실패가 발생하며, 이 경우 추가적인 치료 전략이 필요하다. 이러한 환자군에서 전통적으로 가장 선호된 치료는 근치적 방광절제술(radical cystectomy)이었으나, 이 수술은 상당한 이환율과 삶의 질 저하를 초래하는 고난도 치료로, 실제 임상 적용에는 한계가 적지 않다.
NMIBC의 위험도 분류—저위험군, 중간위험군, 고위험군—는 종양의 병기, 등급, 크기, 다초점성, 재발력 등의 임상·병리학적 지표를 종합해 이루어지며, 특히 고위험군 환자, 그중에서도 CIS 또는 T1 병변을 가진 환자는 진행 위험이 높아 보다 적극적인 치료가 요구된다.
근치적 방광절제술은 BCG 불응 NMIBC에서 높은 질병 조절 효과를 보이지만, 그 침습성과 장기적인 기능 상실로 인해 방광을 보존하면서도 충분한 종양 조절을 달성할 수 있는 새로운 치료 전략의 필요성이 크게 대두되고 있다.
이에 따라 면역관문억제제, 종양용해성 바이러스(oncolytic virus) 치료, 방광내 약물전달 플랫폼, 표적 치료제 등 다양한 신기술 기반 치료법이 개발되고 있으며, 이들 접근법은 방광 기능을 유지하면서도 지속적이고 임상적으로 의미 있는 치료 효과를 달성하는 것을 목표로 한다.
최근 NMIBC 치료 환경은 과거와 달리 빠르게 확장되고 있으며, 새로운 약제의 등장, 기존 약물의 새로운 적응증 또는 약물 전달 방식의 진화, 그리고 완전히 새로운 치료 플랫폼의 출현 등 혁신적 변화가 지속되고 있다.
초기에는 대부분의 신약 개발이 BCG 불응성 고위험군 NMIBC 환자를 대상으로 이루어졌으나, 점차 고위험군뿐 아니라 중간위험군 환자에서도 BCG와 직접 경쟁 가능한 후보 약제가 등장하면서 치료 선택지는 더욱 다양해지고 있다.
비근침윤성 방광암(NMIBC)은 어떻게 치료하고, 치료 성적은 어떠한가?
비근침윤성 방광암(NMIBC)은 대부분 경요도 방광 종양 절제술(TURBT) 후 시행되는 보조요법을 통해 관리된다. 이 질환의 임상적 특징은 높은 재발률과 상대적으로 낮은 진행률로 요약된다.
실제로 5년 재발률은 50~70%에 이르며, 진행률은 10~20% 수준으로 보고된다. 이러한 자연경과는 단순 TURBT만으로는 장기적인 종양 조절이 어렵다는 점을 시사하며, 보조적 방광내 치료의 중요성을 부각시킨다.
TURBT 직후 시행되는 단회 방광내 항암제 주입요법은 저위험군 및 일부 중위험군에서 재발률을 유의하게 낮추는 것으로 입증됐다. 특히 mitomycin C(MMC)는 절제 후 잔존 암세포를 제거하고 세포 재부착을 방지하는 작용을 통해 초기 재발 감소 전략의 표준요법으로 자리잡았다. 그러나 MMC를 포함한 기존 화학요법은 병변의 진행 억제 효과가 제한적이어서 고위험군에서는 단독 치료만으로는 충분하지 않다.
고위험군 NMIBC, 특히 고등급 Ta/T1 병변 및 상피내암(CIS)의 경우 BCG 면역요법이 여전히 가장 강력하고 일관된 치료 효과를 제공한다. BCG의 초기 완전반응률은 유두종양에서 55~65%, CIS에서 70~75%로 보고되며, 재발 억제와 진행 위험 감소를 동시에 입증한 유일한 방광내 치료법이다.
그럼에도 불구하고 전체 환자의 약 30~40%는 BCG에 초기 반응을 보이지 않는다. 초기 완전반응을 얻더라도 약 절반은 결국 재발한다. 여기에 장기화된 BCG 공급 부족 문제까지 겹치면서 고위험군 외의 환자에게 BCG 사용을 제한해야 하는 현실적인 어려움도 지속되고 있다.
이러한 한계를 보완하기 위해 다양한 대체 전략이 개발되고 있다. Gemcitabine, Epirubicin, MMC 등 기존 항암제의 방광내 투여는 BCG 불응성 또는 BCG 금기 환자에서 활용되고 있으며, 특히 gemcitabine–docetaxel 병용요법은 BCG 불응 환자에서 1년 완전반응률 50~60%를 보이며 salvage therapy로 임상적 관심이 높아지고 있다.
최근에는 방광보존 치료 옵션이 기존 면역요법을 넘어 유전자치료 영역으로까지 확장되고 있다. Nadofaragene firadenovec(AdstiladrinⓇ)은 IFN-α2b 유전자를 방광 점막에 전달하여 국소 면역반응을 활성화하는 비증식성 아데노바이러스 벡터 기반 치료제로, 고위험 BCG 불응성 NMIBC에서 2022년 미국 FDA 승인을 받았다. 주요 임상시험에서는 3개월 완전반응률 53%, 12개월 지속반응률 24~30%가 보고되며, BCG 불응성 환자에서 새로운 치료 기전의 확립이라는 의의를 가진다.
종합하면 NMIBC 치료 전략은 위험군에 따라 크게 달라지며, 저위험군에서는 TURBT와 단회 항암제 주입만으로도 비교적 양호한 성적을 기대할 수 있다. 반면 고위험군에서는 BCG를 중심으로 한 적극적 면역치료가 필수적이며, BCG 불응성 증가와 공급 제한 문제로 인해 새로운 치료제 개발이 더욱 활발히 이루어지고 있다.
Bacillus Calmette-Guérin(BCG)는 어떤 치료 방법인가?
BCG는 1990년 미국 FDA에서 승인된 비특이적 면역요법으로, 비근육침윤성 방광암(NMIBC) 치료에 널리 사용돼 왔다.
BCG의 항종양 효과는 Th1 중심의 면역 반응을 유도하는 기전에 기반한다. BCG가 요로상피세포에 부착되면 IL-1, IL-6, IL-8, TNF-α 등 다양한 사이토카인과 케모카인이 분비되며, 이로 인해 면역세포들이 방광 점막으로 집중된다. 이어서 대식세포, 호중구, 수지상세포 등 항원제시세포가 활성화되고, 변화된 사이토카인 환경 속에서 미성숙 CD4+ T 세포는 Th1 또는 Th2 세포로 분화한다.
이 중 Th1 반응은 IFN-γ를 포함한 사이토카인 분비를 통해 BCG 치료 효과와 밀접히 연관되며, 반대로 IL-10을 중심으로 한 Th2 반응은 BCG 실패와 관련된다. 실제로 IL-10 억제 또는 IFN-γ 증가가 Th1 우세 상태를 유도하며, 이는 BCG 매개 종양 퇴행에 필수적인 요소로 알려져 있다.
이처럼 BCG는 Th1 면역 반응을 활성화함으로써 방광암이 유발하는 면역 억제 환경을 극복하는 데 효과적이지만, 환자 예후를 더 향상시키기 위해서는 보다 강력한 면역조절 능력을 가진 새로운 치료제의 개발이 필요하다.
특히 BCG에 반응하지 않는 NMIBC는 예후가 불량하고 전통적으로 치료 옵션이 제한적이었다. 고위험 BCG-불응성 질환의 경우 근치적 방광 절제술이 표준 치료로 권고되지만, 모든 환자가 수술을 감내할 수 있는 것은 아니다.
임상시험 기준으로 BCG의 초기 완전반응률은 유두종양에서 약 55~65%, CIS에서 70~75% 수준이다. 그러나 전체 NMIBC 환자의 약 3분의 1은 BCG에 전혀 반응하지 않으며, 초기 반응을 보인 환자의 약 절반도 결국 재발하거나 진행을 경험한다.
미국 FDA는 BCG-불응성 NMIBC를 다음과 같이 정의한다: ▲ 적절한 BCG 요법 후 12개월 이내 지속성 또는 재발성 CIS, 또는 재발성 Ta/T1 질환이 있는 경우(초기 유도 6회 중 ≥5회, 유지 3회 중 ≥2회 또는 2차 유도 6회 중 ≥2회 투여 완료를 ‘적절한 요법’으로 정의), ▲ 적절한 BCG 요법 후 6개월 이내 재발한 고등급 Ta/T1 질환, ▲ 유도요법 후 첫 평가에서 고등급 T1 질환이 확인된 경우이다.
Bacillus Calmette-Guérin(BCG)-불응성은 왜 일어나는가?
BCG-불응성은 단일 요인보다는 종양 미세환경, 면역반응의 왜곡, 종양세포의 생물학적 저항성이 복합적으로 작용하여 발생한다. 일부 NMIBC는 이미 강한 면역억제 환경을 형성하고 있어, BCG가 유도하는 Th1 중심 면역 반응이 충분히 활성화되지 못한다.
이들 종양에서는 IL-10과 TGF-β 같은 면역억제성 사이토카인이 증가하고, Treg와 MDSC가 축적되며, 종양세포의 PD-L1 발현도 높아져 T 세포 기능이 억제된다. 이러한 환경에서는 BCG가 방출시키는 사이토카인이 존재하더라도 Th1 분화보다는 Th2 또는 억제성 면역반응이 우세해져 IFN-γ 중심의 항종양 면역이 제대로 형성되지 않는다.
또한 종양세포 자체가 BCG에 대한 내성을 가지는 경우도 있다. 상피세포 표면의 BCG 부착·내재화에 필요한 integrin 등 분자의 발현이 낮거나, BCG가 유도하는 세포사멸 신호(TRAIL, Fas 등)에 저항성을 나타내는 경우가 이에 해당한다. 일부 NMIBC는 특정 유전자 변이나 생존 신호의 과활성화로 인해 BCG 면역 반응에 본질적으로 둔감하다.
여기에 고령, 기저질환, 면역노화 등 환자 요인이 더해지면 APC 활성 및 T 세포 반응성이 감소해 BCG가 충분한 면역 강화 효과를 내지 못한다. 균주 간 면역원성 차이, BCG 부족으로 인한 불충분한 치료 역시 면역반응 축적을 방해해 불응 위험을 높인다.
결국 BCG 불응성은 종양 미세환경의 면역억제성, Th1 면역 활성화의 실패, 종양세포의 내재적 저항성, 그리고 숙주 면역 기능 저하가 상호 작용하여 나타나는 복합적 면역치료 실패 현상으로 이해된다. 이러한 이유로 BCG 불응성 NMIBC에서는 보다 강력한 면역조절 능력을 갖춘 새로운 치료 전략이 필요하다.
인터루킨-15(IL-15)는 어떤 역할을 하는가?
IL-15는 공통 γ사슬(γc) 사이토카인 패밀리에 속하는 면역 조절 인자로, 선천 면역과 적응 면역의 경계를 연결하며 항종양 면역을 강화하는 데 핵심적인 역할을 수행한다. IL-2, IL-4, IL-7, IL-9, IL-21과 함께 γc 계열을 이루는 IL-15는 특히 CD8+ T 세포와 자연살해(NK) 세포의 발달, 생존, 증식, 그리고 기능적 활성화 전반을 조절하는 중심적 사이토카인이다.
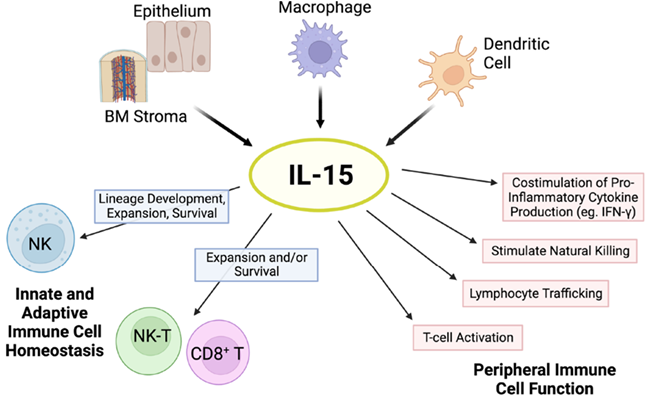
이러한 생물학적 중요성은 다양한 전임상·임상 연구에서 반복적으로 입증되어 왔으며, IL-15가 항암 면역을 유지하는 데 필수적인 조절자로 작용함을 뚜렷하게 보여준다.
생리학적으로 IL-15는 IL-15 수용체 α(IL-15Rα)와 함께 이종이량체 형태로 합성된다. IL-15Rα는 자체적으로 신호 전달 기능을 갖고 있지는 않지만 IL-15에 높은 친화도로 결합하여 내질망에서 안정적인 복합체를 형성하고 이를 세포 표면까지 운반함으로써 생물학적 기능 발현을 위한 핵심적인 플랫폼을 제공한다.
이 복합체는 생산 세포 표면에 제시된 뒤 인접한 수용 세포의 IL-2/IL-15Rβ와 공통 γ사슬과 결합하여 신호를 전달하는데, 이러한 ‘트랜스제시(trans-presentation)’는 IL-15 생물학을 규정하는 대표적 기전이자 IL-2와 구별되는 가장 특징적인 작동 방식이다.
따라서 IL-15와 IL-15Rα는 단핵구, 대식세포, 수지상세포, 혈관내피세포, 골수 및 림프절의 기질세포 등 다양한 세포 유형에서 발현되며, 특히 수지상세포와 대식세포가 주요 생산자인 것으로 보고되었다. 이들 세포는 항원 제시뿐 아니라 IL-15 제시 기능을 통해 CD8+ T 세포와 NK 세포의 생존 신호를 제공함으로써 면역계의 항상성을 유지하는 데 기여한다.
IL-15 초작용제(superagonist) 복합체는 무엇인가?
최근 면역조절 치료제 개발은 기존 사이토카인 신호 경로를 선택적으로 증폭하여 항종양 면역 반응을 극대화하는 방향으로 진화하고 있으며, 그 중심에는 IL-15 경로 기반의 차세대 초작용제(superagonist) 기술이 있다.
IL-15는 본래 NK 세포와 CD8⁺ T 세포의 생존, 증식, 기억 형성에 핵심적인 사이토카인이지만, 생체 내 반감기가 짧고 수용체 결합 효율이 낮아 단독 활용에는 한계가 있었다.
이러한 제약을 극복하기 위해 고안된 IL-15 초작용제 복합체는 IL-15의 생물학적 활성을 비약적으로 증폭하도록 설계된 구조적 혁신체로, 대표적인 예가 IL-15N72D 변형체와 IL-15Rα의 sushi 도메인을 융합한 노가펜데킨 알파 인바키셉트이다.
IL-15N72D는 아스파라긴(N)에서 아스파트산(D)으로의 단일 아미노산 치환을 통해 수용체 친화성과 신호전달 강도를 향상시킨 기능적 변형체이며, IL-15Rα의 sushi 도메인 결합을 통해 자연적인 trans-presentation 기전을 모사하도록 설계되었다.
이 두 구성요소는 IgG1 Fc 영역과 융합되어 약물의 안정성, 체내 반감기, 조직 내 지속 시간을 획기적으로 개선하며, 그 결과 NK 세포와 CD8⁺ T 세포의 활성화 및 항종양 세포독성 반응을 장기간 유도하는 강력한 IL-15 신호 증폭체를 형성한다.
이러한 기전은 기존 BCG 치료로 유도되는 국소 면역 반응을 효과적으로 증폭시키며, BCG-불응성 비근육침윤성 방광암에서 관찰되는 높은 완전관해율과 반응 지속성을 설명하는 면역학적 기반을 제공한다.
결과적으로 IL-15 변형체와 IL-15Rα가 융합된 초작용제 플랫폼은 단순한 사이토카인 보충을 넘어, 정밀하게 설계된 면역 신호 조절을 통해 종양 미세환경 내에서 효과적인 항암 면역을 재활성화하려는 현대 면역항암제 개발의 중요한 패러다임을 제시한다
노가펜데킨 알파 인바키셉트의 약리 기전은?
노가펜데킨 알파 인바키셉트는 IL-15 돌연변이체(IL-15N72D)와 IL-15Rα를 융합한 복합체로, 자연 면역세포가 제공하는 IL-15 제시 기전을 모방한다. 이를 통해 CD8+ T 세포, NK 세포, 기억 T 세포의 증식·활성화를 강하게 유도하면서도, 면역억제성 조절 T 세포의 확장은 최소화한다.
전임상 모델에서 방광 내 투여된 노가펜데킨 알파 인바키셉트는 단독 또는 BCG와 병용 시 BCG 단독보다 우수한 항종양 효과를 보였다. 또한 비융합(native) IL-15에 비해 림프조직 내 지속시간이 길고, 약동학적 안정성이 크게 향상되어 보다 강력하고 지속적인 항종양 면역반응을 유발한다.
결과적으로 노가펜데킨 알파 인바키셉트는 IL-15 신호를 증폭해 킬러 T 세포 중심의 면역반응을 재가동시키는 기전적 특성을 기반으로, BCG-불응성 NMIBC에서 의미 있는 치료적 이점을 제공하는 IL-15 기반 면역증강제이다.
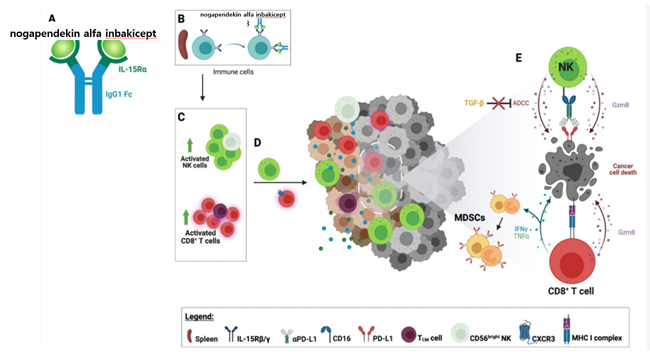
위 사진자료에 대해 설명하면, A. 노가펜데킨 알파 인바키셉트는 인간 IgG1 Fc와 융합된 IL15Rα에 결합된 돌연변이(N72D) 인간 IL-15로 구성된다. B. 노가펜데킨 알파 인바키셉트는 IL-15 수용체를 통해 순환 면역 세포에 결합한다. C. 노가펜데킨 알파 인바키셉트가 림프구에 결합하면 자연 살해(NK) 세포와 CD8+ T 세포 집단이 활성화된다되고 확장되어 고효과 CD56 dim 및 CD56 bright NK 세포와 중앙 기억 T 세포(TCM)가 확장된다. D. 비장 CD8+ T 세포 표면의 CXCR3가 상향 조절되면 종양 미세 환경(TME)으로 이동할 가능성이 높아집니다. 활성화된 NK 세포도 종양으로 이동한다. E. 활성화된 종양 침윤 CD8+ T 림프구(TIL)는 MHC 클래스 I 복합체가 제시하는 종양 관련 항원 에피토프를 인식하여 암세포를 인식한다. 활성화된 CD8+ T 세포와 NK 세포는 세포독성이 증가하여 암세포 사멸을 유도한다.
CD8+ T 세포는 IFNγ 및 TNF⍺와 같은 Th1 사이토카인을 분비하여 염증성 TME를 촉진하고 과립구 및 단핵구 골수유래 억제 세포(MDSC)의 PD-L1을 상향 조절합니다. 노가펜데킨 알파 인바키셉트는 NK TIL이 TGF-β의 영향에 저항성을 갖도록 하고 항체 의존성 세포독성(ADCC)을 증가시킬 수 있도록 한다.
노가펜데킨 알파 인바키셉트의 치료적 위치는?
비근육침윤성 방광암(NMIBC)은 초기 치료로 경요도 방광종양절제술(TURBT)이 시행되지만, 재발률이 높고 병변이 지속·활성화되는 경우가 많아 반복적 치료가 필요하다. 특히 CIS를 동반한 고위험군에서는 BCG 치료가 표준으로 자리잡아 있으나, 충분한 BCG 노출에도 불구하고 재발·지속·진행이 나타나는 BCG-불응성 환자군이 적지 않다.
이러한 환자에서 근치적 방광적출술(radical cystectomy)은 표준 치료로 권고되지만, 고령, 동반질환, 삶의 질 저하에 대한 우려, 환자 선호 등의 이유로 수술 적용이 어려운 경우가 많다. 이에 따라 방광을 보존하면서도 충분한 항종양 효과를 제공할 수 있는 새로운 치료 전략의 필요성이 지속적으로 제기되어 왔다.
노가펜데킨 알파 인바키셉트는 IL-15/IL-15Rα 복합체 기반의 IL-15 초작동제로, CD8+ T 세포와 NK 세포의 증식·활성화를 강력하게 유도하는 면역 증강형 생물학적 제제이다. NMIBC에서 BCG 치료는 국소 면역활성에 의존하지만, BCG-불응성 환자에서는 방광 내 면역 미세환경의 소진, T/NK 세포 감소, BCG 반응 저하 등이 주요 병태생리로 지적된다.
이러한 맥락에서 노가펜데킨 알파 인바키셉트는 고갈된 면역계를 다시 활성화하여 기존 BCG 효과를 강화하고, 단독 BCG로는 확보하기 어려운 항종양 면역반응을 확대하는 기전적 장점을 가진다.
전신 면역관문억제제인 pembrolizumab(키트루다)은 일부 환자에서 의미 있는 완전반응을 유도하지만, 전신 면역 관련 부작용과 장기 치료에 따른 독성·비용 부담이 중요한 제약으로 남아 있다. 반면 노가펜데킨 알파 인바키셉트는 방광 내 국소 투여를 기반으로 하여 전신 독성이 극히 낮으며, 고령 또는 동반질환이 많은 실제 진료 환경에서 사용하기 용이하다.
또한 바이러스 벡터를 이용하는 AAV 기반 유전자치료제(nadofaragene firadenovec)와 달리 벡터 노출에 따른 안전성 우려가 없고, 기존 BCG 치료 패턴과 자연스럽게 연계되어 임상적 채택성이 높다는 점도 장점이다.
노가펜데킨 알파 인바키셉트의 임상적 의미는 단순한 반응률 개선을 넘어, BCG-불응성 CIS 환자에서 방광적출술을 지연하거나 회피할 수 있는 실질적 치료 대안을 제공한다는 데에 있다.
실제 임상에서 의미 있는 완전반응률과 지속기간이 확인되었으며, 이는 방광적출술을 바로 시행하기 어려운 환자에게 중요한 시간적 여유와 치료 선택권을 제공한다. 전신 독성의 부담이 거의 없고, BCG 기반 면역작동 기전을 확장하는 방식이라는 점 또한 치료적 위치를 공고히 한다.
노가펜데킨 알파 인바키셉트(ANKTIVA)의 허가임상은 어떠한가?
ANKTIVA의 효능은 QUILT-3.032(NCT03022825) 시험에서 평가되었다. 이 연구는 경요도 방광종양절제술(TURBT) 이후 BCG에 반응하지 않는 고위험 비근육침윤성 방광암(NMIBC) 중 상피내암(CIS)을 동반한 성인 환자 77명을 대상으로 한 단일군, 다기관 임상시험이었다. 여기에는 Ta/T1 유두상 병변의 동반 여부와 상관없이 CIS를 가진 환자들이 포함되었다.
BCG 불응성 고위험군 NMIBC의 CIS는, 충분한 BCG 치료를 완료한 후 12개월 이내에 CIS가 단독으로 또는 Ta/T1 병변과 함께 지속되거나 재발한 경우로 정의되었다. 충분한 BCG 치료는 초기 유도요법 6회 중 최소 5회를 투여하고, 이어서 유지요법 3회 중 최소 2회 또는 두 번째 유도요법 6회 중 최소 2회를 투여한 경우로 정의되었다.
치료 전 Ta 또는 T1 병변 환자들은 절제가 가능한 모든 병변을 제거하기 위해 TURBT를 시행받았다. 절제, 소작 또는 전기소작이 불가능한 잔여 CIS는 허용되었다. 한편 근침윤성 방광암(T2~T4), 국소 진행성, 전이성 또는 방광 외부(요도, 요관, 신우) 침범이 있거나 그 병력이 있는 환자는 시험에서 제외되었다.
환자들은 유도요법 동안 ANKTIVA 400mcg와 BCG를 주 1회, 6주 연속 투여받았다. 이후 질병이 없거나 저등급 질환을 가진 경우 4, 7, 10, 13, 19개월째에 3주 간격으로 주 1회 추가 투여를 받았다. 치료 3개월 시점에 CIS가 지속되거나 고등급 Ta 병변이 남아 있는 경우에는 두 번째 유도요법을 받을 수 있었다. 치료 25개월 시점에 완전반응(CR)이 유지되는 환자는 25, 31, 37개월째에 동일한 방식으로 추가 투여가 가능했다.
종양 상태 평가는 최대 2년 동안 3개월마다 시행되었다. 24개월 이후의 반응 평가는 각 기관의 진료 기준에 따라 시행되었다. 치료 시작 후 첫 6개월 동안은 무작위 또는 방광경 유도 조직검사가 필수적으로 시행되었다. 주요 효능 평가지표는 어느 시점에서든 완전반응을 달성했는지와(방광경 검사 및 필요 시 TURBT/조직검사 결과 음성, 요세포검사 음성 기준) 그 반응의 지속기간이었다.
등록 환자의 중앙 연령은 73세(범위 50~91세)였고, 86%가 남성이었다. 인종 분포는 백인 90%, 흑인 6%, 아시아인 1%, 아메리칸 인디언/알래스카 원주민 1%, 미상 1%였다. ECOG 수행능력은 0점이 83%, 1점이 17%였다.
연구 등록 시 종양 특성은 CIS 단독 69%, CIS + Ta 병변 21%, CIS + T1(±Ta) 병변 10%였다. 기저 질환 상태는 불응성 43%, 재발성 57%였다. 이전 BCG 투여 횟수의 중앙값은 12회(범위 8~45회)였고, 13%는 분할 용량 BCG를 받은 경험이 있었다. 방광경 영상 방식은 백색광 57%, 청색광 또는 협대역 영상 40%, 미상 3%였다.
효능 결과는 표 3에 제시되어 있으며, 전체 환자의 31%(24명)는 두 번째 유도요법을 받았다.

노가펜데킨 알파 인바키셉트의 쟁점을 무엇인가?
노가펜데킨 알파 인바키셉트는 IL-15의 생물학적 활성을 기반으로 설계된 차세대 면역작용제로, 고위험 BCG 불응성 비근침윤성 방광암(NMIBC) 치료에서 새로운 치료적 가능성을 제시하고 있다.
IL-15는 CD8⁺ T 세포와 NK 세포의 생존과 기능을 강화하는 핵심 사이토카인으로 알려져 있으나, 자연 상태의 IL-15는 짧은 반감기, 불안정한 구조, 수용체 결합의 가변성 등으로 인해 치료제로 활용하는 데 본질적인 제약이 존재해왔다.
노가펜데킨 알파 인바키셉트는 IL-15와 IL-15Rα 수용체 도메인을 결합해 형성한 안정적 이종이량체 기반의 IL-15 초작용제로, 내재 IL-15에 비해 우수한 생체 내 안정성과 장기적 면역 활성 유도가 가능하다는 점에서 임상적 의미가 크다.
특히 BCG 치료에 반응하지 않는 NMIBC 환자는 방광적출술이 표준 치료임에도 불구하고, 고령 및 동반질환 등으로 수술이 어려운 경우가 많아 실질적인 치료 공백이 존재해왔다. 이러한 점에서 BCG와 병용하여 국소 종양 미세환경을 재활성화할 수 있는 약제의 개발은 방광보존 전략을 확장할 수 있는 새로운 치료 패러다임이라 할 수 있다.
노가펜데킨 알파 인바키셉트의 주요 장점은 BCG와 병용 시 강력한 상승효과를 보인다는 점이다. IL-15Rα와의 결합을 통해 강화된 생물학적 활성은 APC, NK 세포, CD8⁺ T 세포의 집적과 기능을 촉진하여 항종양 면역반응을 증폭시키며, 이는 허가 근거가 된 QUILT-3.032 연구에서 3개월 완전반응률 53%, 12개월 반응 지속률 24~30%로 나타났다.
이러한 치료 성적은 기존 BCG 불응 환자에서 보고된 방광내 요법의 성적을 상회하는 결과이며, 이 약제가 임상적으로 의미 있는 반응을 유도하는 면역치료제로 기능함을 보여준다.
그러나 노가펜데킨 알파 인바키셉트는의 개발과 허가 과정에는 여러 한계와 도전이 병존한다. 가장 큰 문제는 근거 임상이 무작위 대조군이 없는 단일군(single-arm) 연구로 수행되었다는 점으로, 이는 약제의 효과를 BCG 재투여 효과와 명확히 구분하기 어렵게 만들며, 역사적 대조(historical control)와의 비교에서 발생할 수 있는 해석의 변이를 피하기 어렵다.
또한 환자군 내 BCG 노출량, CIS 단독 여부, 종양 특성 등에서 이질성이 존재하여 반응률과 반응 지속성의 정확한 비교가 제한된다. 반응의 지속성 역시 완전반응을 보인 환자의 일부에서만 장기적으로 유지되는 경향이 관찰되었고, 12개월 이후 장기 추적자료는 아직 충분히 축적되지 않아 방광보존 전략의 장기적 안전성과 유효성에 대한 확정적 결론을 내리기 어렵다.
더불어 치료효과의 기저에 있는 종양면역미세환경의 상태가 환자별로 크게 달라, 이 약제가 NK/T 세포 결핍 또는 극도로 억제된 미세환경을 충분히 회복시키지 못하는 경우가 존재할 것으로 예상되며, 이러한 점은 향후 바이오마커 기반 환자선택 전략의 필요성을 시사한다.
이처럼 노가펜데킨 알파 인바키셉트는 IL-15 생물학을 임상적으로 구현한 최초의 치료제로서 BCG 불응성 NMIBC라는 미충족 의료수요 영역에서 실질적인 치료 옵션을 제공하고 있다.
초기 반응률과 독성 프로파일은 고무적이지만, 단일군 연구 설계, 병용요법의 기여도 분리 문제, 반응 지속성의 제한, 장기 추적자료 부족 등은 여전히 해결해야 할 과제로 남아 있다.
그럼에도 불구하고 노가펜데킨 알파 인바키셉트는 기존 치료제와는 차별화된 기전을 바탕으로 난치성 NMIBC에서 방광보존 전력을 확장할 수 있는 중요한 면역치료제로 자리매김할 가능성이 높으며, 향후 병용 전략, 내성 기전 규명, 예측 바이오마커 개발 등을 통해 그 임상적 가치가 더욱 강화될 것으로 기대된다.
참고문헌 1. Grace Lui et al. “Exploiting an Interleukin-15 Heterodimeric Agonist (N803) for Effective Immunotherapy of Solid Malignancies” Cells 2023, 12(12), 1611. 3. Richard S et al. “Non–muscle-invasive Bladder Cancer: Overview and Contemporary Treatment Landscape of Neoadjuvant Chemoablative Therapies” Reviews in Urology, Vol. 22 No. 2 2020. 3. Jong Ho Park et al. “The Emerging Treatment of BCG (Bacillus Calmette-Guérin)- Unresponsive Non–Muscle-Invasive Bladder Cancer“ Journal of Urologic Oncology 2024;22(3):246-255. 4. Aiman Waheed et al. “Nogapendekin alfa inbakicept-PMLN: first approval milestone for BCG-unresponsive noninvasive bladder cancer: editorial” Annals of Medicine & Surgery (2024) 86:6386–6388. 5. Brian L. Heiss et al. “FDA Approval Summary: Nogapendekin Alfa Inbakicept-pmln with BCG for BCG-unresponsive carcinoma in situ” Clin Cancer Res. 2025 October 15; 31(20): 4223–4229. 6. Vikram M et al. “Mechanism of action of nadofaragene firadenovec-vncg” Front. Oncol. 14:1359725. 7. 기타 인터넷 자료(보도 자료, 제품 설명서 등)
관련기사
-
첫 킬로미크론혈증 증후군 ASO 치료제 '올레자르센'
2025-11-07 05:56:18
-
세계 첫 항체 무관 혈우병 A·B 치료제 '피투시란'
2025-10-24 05:54:17
-
국내 희귀약 지정 RNAi 기반 PH1 치료제 '네도시란'
2025-10-10 05:55:17
-
첫 RNA 기반 ATTR-CM 치료제 '암부트라'
2025-09-19 05:56:02
-
소간섭 RNA 기반 LDL 콜레스테롤 저하제 '렉비오'
2025-09-05 12:00:14
-
세 번째 RNAi 치료제...원발성옥살산뇨증 치료 '옥슬루모'
2025-08-22 05:56:44
-
최초의 RNAi 치료제 '기블라리'...국내 희귀약 지정
2025-08-08 06:10:01
-
차세대 유전자 침묵 치료, 'RNAi' 치료제 플랫폼에 대해
2025-07-25 08:33:37
-
화이자 비강분무제 급성 편두통 치료제 '자브즈프렛'
2025-07-11 05:56:54
-
PDE3/4 저해제 '오투베어', 치료 옵션 다양성 확대
2025-06-27 05:56:46
- 댓글 0
- 최신순
- 찬성순
- 반대순
-
등록된 댓글이 없습니다.
첫 댓글을 남겨주세요.
오늘의 TOP 10
- 1상장 바이오 추정 순이익 '껑충'...비교군 한미약품 '최다'
- 2완강한 약무정책과장..."플랫폼 도매 허용 동의 힘들어"
- 3고환율에 복잡한 약가인하...사업계획 엄두 못내는 제약사들
- 4"대통령, 중대사고 엄벌 주문…제약업계도 대비해야"
- 5[기자의 눈] ‘깜깜이’ 약가인하 혼란, 언제까지 반복할까
- 6성과 증명한 강원호, 2대주주 등극…유나이티드 영향력 확대
- 7"웰컴"...K-약국, 해외관광객 소비건수 1년새 67% 증가
- 8수두백신 2회 접종 개발 본격화…SK바이오, 임상3상 승인
- 9[2025 결산] 급여재평가 희비...건보재정 적자터널 진입
- 10사노피 '듀피젠트', 아토피피부염 넘어 천식 공략 눈앞




























![[리쥬올]리쥬올 PDRN 약국 1위 PDRN](https://cdn.platpharm.co.kr/2025/09/2509260220180000170.webp)
![[리쥬올]레티노 멜라세럼 저자극 레티놀](https://cdn.platpharm.co.kr/2025/09/2509260219360000145.webp)
![[SK케미칼] 트라스트패취 피록시캄 성분](https://cdn.platpharm.co.kr/2025/10/2510020656150002375.webp)
![[유한양행] 콘택콜드 걸렸구나 생각되면](https://cdn.platpharm.co.kr/2025/10/2510282252420008436.webp)
![[유한양행] 미녹펜겔 탈모스팟 집중케어](https://cdn.platpharm.co.kr/2025/09/2509220824180004563.webp)
![[종근당] 벤포벨에스 어른들의 피로회복제](https://cdn.platpharm.co.kr/2025/07/2507290841210004645.webp)



